Argentina tiene un sistema sanitario que, aun con desigualdades persistentes, es un ejemplo en la región y reconocido a nivel global por su desarrollo en recursos humanos, su capacidad científica y su orientación hacia el cuidado de los sectores más vulnerados. Este entramado —hecho de políticas públicas, instituciones, equipos profesionales y vínculos comunitarios— no surgió de la nada: fue el resultado de decisiones políticas y ciudadanas, sobre todo ciudadanas, sostenidas en el tiempo y apoyadas en la convicción de que una sociedad que cuida a quienes más lo necesitan se cuida a sí misma. Sin embargo, desde 2024 somos testigos de algo inédito: no ya el deterioro por desinversión o abandono, que es lo que deberíamos modificar, sino un proyecto explícito de desmantelamiento del sistema de salud público.
No se trata solo de un ajuste presupuestario más, sino de la puesta en escena de una voluntad destructiva que se declara sin ambigüedades, deslegitima lo público y desplaza al Estado de su responsabilidad como garante de derechos. Por primera vez, un gobierno no solo deja de cuidar: lo anuncia con orgullo. Esta ofensiva sin precedentes contra el sistema sanitario plantea desafíos inéditos y obliga a documentar, interpretar y responder colectivamente frente a un drama que, hasta hace poco, parecía impensable.
La medida del desastre
A partir de 2024, se implementaron medidas de ajuste fiscal que incluyeron una reducción del 27% del gasto estatal y el despido de más de 30.000 empleados públicos. En el área de salud, esto se tradujo en la eliminación o desfinanciamiento de programas clave, y en una marcada caída de la ejecución presupuestaria en organismos fundamentales. La combinación de recortes presupuestarios y reducción de personal dejó múltiples servicios públicos en situación crítica y aumentó las barreras para el acceso a la salud, especialmente en los sectores más vulnerables.
Según un informe del Centro de Economía Política Argentina (CEPA), diversos organismos e instituciones sanitarias redujeron de manera significativa la ejecución de su presupuesto en 2024:
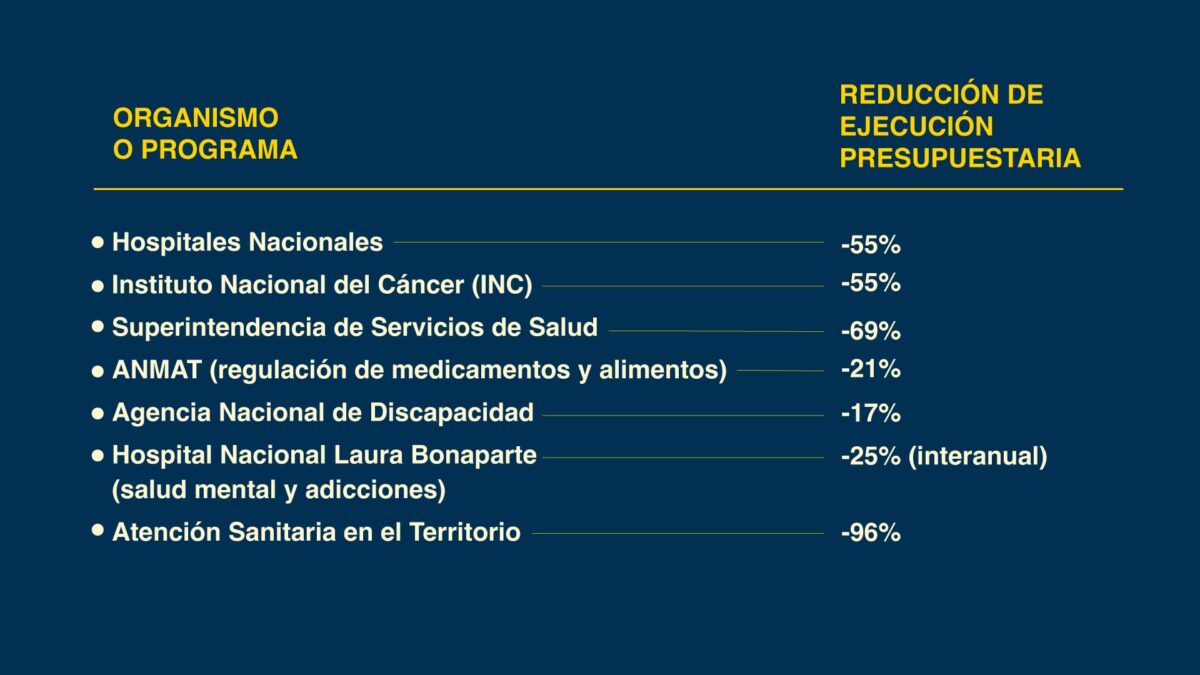
Además, hacia fines de 2024, el Ministerio de Salud de la Nación contaba con un 16% menos de personal. Algunos servicios se vieron forzados a suspender sus actividades por falta de recursos humanos.
Entre los programas e instituciones más afectados por el ajuste se encuentra el Plan Nacional de Prevención del Embarazo No Intencional en la Adolescencia (ENIA), que fue discontinuado en abril de 2024. Este programa, vigente desde 2018 en 12 provincias, había logrado reducir significativamente los nacimientos en adolescentes gracias a la promoción de la educación sexual integral y el acceso a métodos anticonceptivos.
Otro golpe importante fue la decisión de disolver el Instituto Nacional del Cáncer (INC), luego de que en 2024 se ejecutara apenas el 45% de su presupuesto. El cierre del INC incluyó la interrupción del Programa Nacional de Cuidados Paliativos, dejando sin acceso a analgésicos como morfina y metadona a numerosos pacientes oncológicos. Según organizaciones médicas, más de 60 personas fallecieron ese año esperando medicación que nunca llegó.
El Hospital Garrahan, principal centro pediátrico de alta complejidad del país, finalizó 2023 con un déficit operativo de $31.000 millones. En 2024, se aplicaron recortes administrativos y se incrementaron los ingresos por facturación. Aunque el Ministerio de Salud anunció que el hospital había alcanzado el equilibrio financiero, los equipos profesionales denunciaron congelamiento de salarios, vacantes sin cubrir y sobrecarga laboral. Entre diciembre de 2023 y mayo de 2025, renunciaron más de 200 profesionales, incluyendo al menos 50 médicos de planta y 20 residentes. Este contexto resulta en guardias hiper exigidas e imposibilidad de cubrir adecuadamente los turnos. También se afecta la atención médica, aumenta el riesgo de errores entre quienes cubren los puestos vacantes y disminuye la capacidad de respuesta. Ese mismo año, el hospital atendió más de 600.000 consultas, de las cuales el 40% correspondían a tratamientos oncológicos.
En materia de enfermedades infecciosas, el proyecto de Presupuesto 2025 incluyó un recorte del 76% en los fondos destinados a la Dirección de Respuesta al VIH, ITS, Hepatitis Virales y TBC. A lo largo de 2024, se reportaron faltantes de antirretrovirales, preservativos y reactivos de laboratorio. También se eliminó la Coordinación Nacional de Tuberculosis y Lepra, incumpliendo la Ley de Respuesta Integral al VIH, sancionada en 2022, que establece la responsabilidad estatal en el financiamiento de estas estrategias.
En cuanto a los adultos mayores, el PAMI redujo su vademécum gratuito, pasando de 3.000 a 2.000 medicamentos. Esta reducción se tradujo en una baja de 167 a 109 principios activos cubiertos. Además, se estableció un nuevo tope de 5 medicamentos gratuitos por persona, en lugar de los 6 permitidos anteriormente. Muchos tratamientos pasaron a contar con descuentos parciales que varían entre el 40% y el 80%. Esto implicó un mayor gasto de bolsillo para los afiliados: según relevamientos de la Defensoría de la Tercera Edad, en abril de 2025, los medicamentos representaron aproximadamente el 22% del total de la canasta básica para adultos, con un gasto estimado de 260.000 pesos.
Otras medidas significativas incluyeron el cierre de 15 programas del Ministerio de Salud, entre ellos el Programa de Asistencia Directa por Situaciones Especiales (DADSE), encargado de otorgar medicamentos de alto costo a personas sin cobertura médica. También se registraron interrupciones en la entrega de tratamientos esenciales como inmunosupresores y fármacos oncológicos, así como faltantes generalizados de anticonceptivos, reactivos de laboratorio e insumos básicos en hospitales públicos. Finalmente, en febrero de 2024, se anunció la salida de Argentina de la Organización Mundial de la Salud (OMS), otro retroceso importante en materia de cooperación sanitaria internacional.
Cortar por los más débiles
Estas medidas no afectan a toda la población por igual. Su impacto se vuelve particularmente agudo en los grupos que ya enfrentaban barreras estructurales para el acceso a la salud. En el caso de las adolescentes, la suspensión del Plan ENIA y los recortes en programas de salud sexual implican menos acceso a información, métodos anticonceptivos y espacios de consejería, con el consecuente aumento del riesgo de embarazos no deseados y enfermedades de transmisión sexual. En los adultos mayores, la reducción del vademécum gratuito y el incremento del gasto de bolsillo afectan la continuidad de tratamientos crónicos, especialmente entre quienes perciben jubilaciones mínimas. Las personas con enfermedades crónicas o de alto costo —como VIH, cáncer, hepatitis— se ven expuestas a interrupciones en sus tratamientos y a una disminución del seguimiento clínico. Las poblaciones vulnerables, sin cobertura formal o en territorios rurales y periurbanos, sufren con mayor intensidad el achicamiento de operativos territoriales, el cierre de centros de salud y la judicialización del acceso a medicamentos, sumando nuevos obstáculos geográficos y económicos a los que ya se enfrentaban.
Las medidas implementadas por el gobierno de Milei debilitaron gravemente la capacidad del Estado para cumplir con su función de garante del derecho a la salud, y trasladaron los costos del ajuste a quienes menos pueden afrontarlos.
Adiós a la equidad
La eterna tensión entre unitarios y federales sigue influyendo en cómo abordamos la distribución de recursos y la construcción de equidad entre las distintas regiones. Ese conflicto, lejos de resolverse, se acentuó. En un contexto histórico atravesado por problemas estructurales no resueltos, la salud y la educación continúan siendo dos áreas clave cuya gestión las provincias nunca delegaron plenamente al Estado nacional. Esta autonomía, sin mecanismos suficientes de articulación y compensación, produjo profundas desigualdades que reflejan con crudeza cómo el lugar de nacimiento —el código postal— puede determinar las posibilidades de enfermar o incluso morir.
Estas inequidades son contundentes: el gasto en salud per cápita en las cuatro provincias que más invierten cuadruplica al de las que menos lo hacen, y el 72% de los profesionales de la salud se concentra en solo 4 de las 24 jurisdicciones del país. Esta disparidad, sumada a las condiciones materiales desiguales de vida, tiene consecuencias dramáticas. La mortalidad materna en Santiago del Estero es casi siete veces mayor que en la Ciudad de Buenos Aires (19,1 vs. 2,7 por 10.000 nacidos vivos); la mortalidad infantil en Corrientes casi triplica la de Neuquén (8,7 vs. 3,2 por 1.000 nacidos vivos); la tasa de fecundidad adolescente en Misiones es ocho veces más alta que en CABA (24,5 vs. 3,2 por 1.000 habitantes); y en algunas regiones del Chaco, la prevalencia de tuberculosis alcanza niveles comparables a los de los países más pobres del mundo.
En este contexto, ¿de qué hablamos cuando nos referimos al rol de rectoría del gobierno nacional? ¿Es solo el dictado de normas que, por otra parte, podrían ser fácilmente descargables por internet? ¿O estamos hablando del papel del Ministerio de Salud de la Nación como autoridad final capaz de asumir estas desigualdades y su responsabilidad al respecto?
Desde su creación, el Ministerio de Salud nacional intentó, con mayor o menor éxito, intervenir para reducir las brechas de las provincias en sus resultados de salud. Programas como el Remediar (que permitió que las personas pobres dejaran de pagar por los medicamentos ambulatorios esenciales para su supervivencia), Salud Investiga (que financió investigaciones sobre las patologías más relevantes para nuestra realidad epidemiológica) o el Plan de Prevención del Embarazo No Intencional en la Adolescencia (que logró reducir la tasa de fecundidad adolescente en sus primeros dos años a la mitad) son solo algunos de los numerosos ejemplos de intentos por construir equidad asumiendo la rectoría nacional.
La verdadera rectoría no se limita a redactar declaraciones: es una construcción técnico-política que depende de la capacidad de un gobierno para articular acciones entre las jurisdicciones que puedan garantizar respuestas equitativas. Solo con un Ministerio de Salud fuerte se puede soñar con la equidad. La gobernanza en salud juega un papel esencial. Implica la creación de políticas públicas adecuadas, pero también la capacidad de generar acuerdos efectivos entre las distintas jurisdicciones y de asignar recursos. Esto incluye mecanismos de articulación que permitan implementar programas y distribuir recursos de manera justa, respetando las particularidades de cada región. Numerosas iniciativas demostraron cómo una gobernanza efectiva puede traducirse en equidad y en acciones con impacto real y sostenible en la mejora de las condiciones de vida de toda la población.
Justo y necesario
Sostener un sistema de salud público, universal y gratuito no implica solamente asegurar el acceso a la atención sanitaria. También requiere construir condiciones estructurales que permitan que ese acceso sea equitativo, efectivo y sostenido. Desde una perspectiva de derechos, el sistema público cumple funciones indelegables: garantizar la salud poblacional, establecer estándares de equidad y formar profesionales con una mirada sanitaria integral, que no quede a merced de los caprichos del mercado.
Un sistema público, con fuerte rectoría estatal, es indispensable para alcanzar una cobertura universal efectiva, desde la prevención hasta los cuidados paliativos— cerca del entorno cotidiano de las personas, actuando sobre los determinantes sociales de la salud y promoviendo la equidad. Las funciones esenciales de salud pública incluyen no solo la vigilancia epidemiológica y la prevención de enfermedades, sino también el desarrollo de recursos humanos con competencias éticas, técnicas y comunitarias. La formación de trabajadores de la salud bajo este enfoque excede los saberes clínicos: implica compromiso con la salud colectiva, el trabajo territorial y el enfoque de derechos. Características que solo pueden ser adquiridas en el paso por el sistema público de salud.
Solo con un Ministerio de Salud fuerte se puede soñar con la equidad. La gobernanza en salud juega un papel esencial.
Un sistema público sólido es condición necesaria para reducir las brechas en salud. La equidad no puede alcanzarse sin un actor estatal capaz de planificar, regular y proveer servicios. Allí donde los sistemas públicos se debilitan, las desigualdades se profundizan: quienes pueden pagar acceden, quienes no, quedan excluidos.
Además, los sistemas públicos cumplen un rol estructurante en la organización sanitaria de un país: no solo brindan atención, fijan precios de referencia, regulan la formación profesional, garantizan insumos estratégicos, articulan con organismos internacionales y sostienen la respuesta en situaciones de emergencia. Sin su existencia, la atención queda fragmentada y sometida a lógicas de mercado que priorizan la rentabilidad por sobre la necesidad.
Sostener un sistema público de salud no es, entonces, una cuestión meramente técnica o administrativa. Es una decisión política y ética. Su debilitamiento no afecta solo a las estructuras institucionales: impacta en la vida concreta de las personas, especialmente en aquellas más vulneradas.
Aislados del mundo
La decisión del gobierno argentino de retirarse de la Organización Mundial de la Salud (OMS) constituye un cambio de rumbo con consecuencias significativas. Más allá de los argumentos centrados en el ahorro presupuestario, esta medida implica la desvinculación de uno de los principales espacios de coordinación sanitaria internacional, en un contexto donde los desafíos en salud pública trascienden las fronteras nacionales.
La OMS cumple funciones centrales para los Estados miembros: establece protocolos técnicos basados en evidencia, coordina respuestas ante emergencias sanitarias, facilita el acceso a insumos estratégicos como vacunas y medicamentos, y promueve estándares comunes para la formación y el ejercicio profesional en salud. Estas herramientas resultan especialmente valiosas para países con sistemas fragmentados o con dificultades estructurales de acceso y equidad.
En su comunicación oficial, el gobierno argentino sostuvo que la permanencia en la Organización Panamericana de la Salud (OPS) garantizaría parte de la cooperación técnica, incluido el acceso a los fondos rotatorios para vacunas. Sin embargo, esta afirmación omite que la OPS es la oficina regional de la OMS y que muchas de sus acciones están integradas a estrategias y decisiones definidas a nivel global. La salida formal de la OMS debilita esa articulación y puede limitar el acceso a mecanismos de asistencia internacional en situaciones críticas futuras.
Además, la participación en la OMS no se reduce a recibir recomendaciones técnicas. Se trata de un espacio de construcción política y científica colectiva, donde los países inciden en la elaboración de lineamientos globales a través de procesos de deliberación y consenso. Renunciar a este espacio implica perder voz, representación e incidencia internacional.
La cuota anual que Argentina paga a la OMS —unos 3,6 millones de dólares— representa una inversión marginal frente a los beneficios de pertenecer a una red de cooperación multilateral en salud. Presentar esta decisión como un recorte presupuestario es subestimar su impacto estructural.
En un escenario global atravesado por una pandemia de salud mental, el resurgimiento de enfermedades infecciosas como M-Pox o la gripe aviar, y el avance de la resistencia antimicrobiana, la cooperación internacional no es opcional: es condición necesaria para la preparación y la respuesta efectiva. La desvinculación de la OMS reduce las posibilidades de anticipación y coordinación frente a amenazas sanitarias compartidas.
El sistema de salud público argentino se ve particularmente afectado por esta medida. Su capacidad para responder a emergencias, adquirir insumos estratégicos o actualizar protocolos depende en gran parte de los marcos normativos y técnicos internacionales. La salida de la OMS introduce un factor de aislamiento que debilita esa capacidad de respuesta y, en última instancia, impacta sobre la calidad y la equidad del cuidado.
La salud es, por definición, un bien colectivo. Su protección exige colaboración entre países, intercambio de información, formación conjunta de profesionales y mecanismos ágiles de asistencia recíproca. La decisión de retirarse de la OMS erosiona esos pilares y contradice la lógica de corresponsabilidad que ha sostenido las políticas sanitarias más eficaces del último siglo.
La participación en la OMS no se reduce a recibir recomendaciones técnicas. Se trata de un espacio de construcción política y científica colectiva, donde los países inciden en la elaboración de lineamientos globales a través de procesos de deliberación y consenso. Renunciar a este espacio implica perder voz, representación e incidencia internacional.
Argentina se incorporó a la OMS en 1948 mediante la Ley 13.211, que aprobó la Constitución de la OMS. Según el artículo 75, inciso 22, de la Constitución Nacional, los tratados internacionales tienen jerarquía superior a las leyes y su renuncia requiere la intervención del Congreso. Cualquier intento de salida de la OMS sin la aprobación del Congreso es inconstitucional y carece de validez legal. La decisión no puede ser adoptada unilateralmente por el Poder Ejecutivo, ya que implica la renuncia a un tratado internacional aprobado por ley.
Hasta aquí llegamos
En nombre del equilibrio fiscal y la eficiencia económica, se desmontaron programas sanitarios, se interrumpieron tratamientos, se dejaron vacantes sin cubrir y se eliminaron instancias de cuidado. Mientras, hay personas que mueren. No por falta de tecnología ni por desconocimiento, sino porque se optó por una disposición sacrificial frente al dios mercado, esperando que su beneplácito traiga un futuro mejor. Incorporando una lógica según la cual algunas vidas se consideran costeables; otras, prescindibles.
¿La salud es un derecho que debe estar garantizado para todas las personas o un servicio al que solo acceden quienes pueden pagarlo? En cada recorte, en cada programa eliminado, en cada tratamiento que no llega, lo que realmente se discute es la vida misma. La salud no se agota porque más personas la usen, y solo puede garantizarse si hay una decisión colectiva de hacerlo posible: a través del Estado, de políticas públicas, de redes solidarias. El mercado, por sí solo, no la va a garantizar.
Lo que está en disputa no son tecnicismos presupuestarios, sino una frontera política y ética: decisiones que configuran el tipo de sociedad que queremos habitar. Una sociedad más o menos comprometida con la equidad, más o menos permeada por lógicas que exigen sacrificios humanos en nombre de indicadores macroeconómicos.
Como advierte Judith Butler, no todas las vidas serán igualmente lloradas. Algunas serán protegidas; otras, ni siquiera nombradas. Esa jerarquización se está inscribiendo en los cuerpos, en las biografías, en los destinos. Y ya se está traduciendo en muertes evitables, en sufrimientos no acompañados y en vidas que se disuelven sin dejar huella.
La disposición sacrificial no se expresa sólo en la desinversión o en la restricción del acceso. Se manifiesta también en las construcciones de subjetividad que este modelo promueve: el abandono, la fragmentación, la soledad, la idea de que cada quien debe arreglárselas como pueda. En este contexto, los suicidios y las depresiones de jóvenes y adolescentes dejan de ser síntomas individuales para convertirse en expresiones sociales de una época que ha roto sus redes. El suicidio es hoy la segunda causa de muerte en adolescentes de entre 10 y 19 años en Argentina, con 394 casos registrados en 2023: más de uno por día; y las consultas por cuadros depresivos aumentan hasta un 30 % en un año. Estas cifras no pueden leerse de manera aislada: expresan un modelo de organización social basado en la exclusión, el despojo y la competencia que horada los vínculos que deberían protegernos.
Hoy, el Estado que debería cuidarnos, nos expulsa. Aquel que debería garantizar derechos, los convierte en bienes escasos. La salud —como la vida— no se sostiene en soledad.

