[Escuchá todos los podcast sobre Corona Virus acá]
Producto de la pandemia de Covid-19 la Salud Pública irrumpió en la agenda política mundial y también en la de nuestro país. Enfrentar un virus semejante implica poner en movimiento todos los recursos con los que cuenta una sociedad, que no son solo los sanitarios, visibles en la cantidad de profesionales, hospitales o respiradores con los que se cuenta. Es un momento en el que el Estado y la sociedad hacen un balance de sus recursos y deciden la mejor manera para sostener una política de salud solidaria y compartida. Además de contar con el mejor conocimiento científico disponible se requiere un esfuerzo gigantesco de articulación política, logística, científica y cultural que ayudará a superar la presente amenaza y construir una Salud Pública mejor que la que contábamos hasta antes de la crisis.
Esa construcción muestra ya algunos rasgos que la vinculan con los mejores momentos de la Salud Pública argentina. Participan actores diversos: autoridades nacionales, provinciales y municipales -políticas, económicas y sanitarias-, los científicos en su enorme variedad de áreas de especialización, el personal de los servicios y de la industria de la salud, los trabajadores de servicios esenciales y el conjunto de la población). Por eso la coyuntura es propicia para considerar y discutir tres cuestiones: a) los rasgos históricos de nuestra Salud Pública, b) la valorización del sistema de salud como un sistema social, c) qué tipo de Salud Pública podríamos tener al superar la pandemia.
Nuestro pasado sanitario
Durante décadas los trabajadores de la salud, las autoridades sanitarias o investigadores de este campo se esforzaron para tener un espacio en la toma de decisiones y lograr una mejora en la asignación de los recursos financieros necesarios. Esos esfuerzos pocas veces concitaron atención y adecuada respuesta por parte de los gobiernos nacional o provinciales. Al contrario, lo que se observó a lo largo de la historia sanitaria argentina fue una reducción de esa agenda que condujo a privilegiar la privatización, a reducir la relevancia del Ministerio de Salud, recortar presupuestos para educación, investigación, atención a las personas y descuidar lo atinente a prevención de las enfermedades y promoción de la salud.
No se trata de una situación acotada a los últimos años. El descuido por la salud colectiva está presente en nuestra historia desde hace más de un siglo, y salvo en lapsos muy precisos en los que prevaleció su protección como un bien público, independiente de clases sociales, lugar de residencia, nivel educacional u origen migratorio.
Hace más de un siglo atrás, Emilio Coni, un destacado médico sanitarista, sentó las bases para una intervención moderna en materia de salud en Argentina. Aportó a la creación del Departamento Nacional de Higiene, de la Inspección Técnica de Higiene, diseñó el saneamiento de ciudades como Buenos Aires, Corrientes y Mendoza. Pero toda esa construcción y gestión pública no bastó para que haya experimentado reiteradamente la falta de apoyo político o incluso el desprecio de autoridades nacionales y de grupos de poder reacios a mejorar las condiciones de vida del conjunto de la población. A Coni le resultaba difícil convencer a las autoridades acerca de la imperiosa necesidad de asegurar acceso al agua potable, a drenajes, alimentación o a condiciones de trabajo dignas. Otro sanitarista que enfrentó similares obstáculos fue Carlos Malbrán (1), nombrado en 1900 a cargo de la Dirección Nacional de Higiene. Al asumir “se hizo cargo de una institución desorganizada por la gestión anterior y desmoralizada por el ridículo al que la había expuesto el presidente renunciante. En el presupuesto aprobado se había suprimido el Consejo Consultivo, cuyo número de miembros rentados se había disminuido a cuatro…” (2).
Lamentablemente, la historia de la Salud Pública argentina cuenta con múltiples ejemplos de desencuentros entre Estado y conocimiento científico o entre Estado y necesidades sociales. Los motivos para ese desencuentro pueden ubicarse en la prevalencia de visiones de corto plazo respecto a la generación de riqueza y el desinterés respecto a las necesidades de los sectores sociales más desprotegidos.
A principios del siglo pasado las acciones de Salud Pública se concentraban en dos modalidades de intervención. Por una parte, la sanidad externa consistente en el ejercicio del control a personas y bienes en puertos marítimos y fluviales (Rosario, Buenos Aires, Ensenada), con el objeto de evitar la circulación de las epidemias que acompañaban a las corrientes migratorias o a los bienes que formaban parte del comercio internacional. La otra modalidad de intervención era la sanidad interna, que abarcaba la inspección y control de bienes y personas hacia el interior del país, sobre todo, mediante el ferrocarril. El desempeño de esta función de sanidad interna fue frecuente fuente de conflictos entre el Estado nacional, las provincias y las empresas ferroviarias, resistentes a reconocer la autoridad central ante peligros que afectaban al conjunto de la población con independencia de fronteras administrativas o territoriales. El Departamento Nacional de Higiene, tanto para su función externa como interna, dependía del Ministerio de Interior, situación que se mantuvo hasta la gestión de Juan Domingo Perón quien reemplazó esa dependencia por un Ministerio de Salud a cargo del Dr. Ramón Carrillo. Al estar supeditada al Ministerio de Interior junto a cuestiones como la migración o el orden público, la sanidad llevaba a construir una representación social de la salud pública era parte constitutiva de las acciones estatales dirigidas a mantener orden en los sectores sociales subalternos; los “pobres”, los “trabajadores”, los “extranjeros” como eventuales productores de riesgos, portadores de enfermedades, ideologías y valores foráneos.
Para la atención a las personas enfermas se disponía en las ciudades de otra estructura de servicios, eran los hospitales que dependían de los Municipios (asistencias públicas) o del Ministerio de Relaciones Exteriores, en cuya estructura estaba inserta la Sociedad de Beneficencia (hospitales, asilos y manicomios). Algunas colectividades de migrantes extranjeros contaban desde fines del siglo XIX con hospitales de comunidad establecidos a partir de afinidades idiomáticas o de país de origen (Hospital Español, Italiano, Alemán, Inglés, etc). Para la clase obrera estaban las Sociedades de Socorros Mutuos y las mutualidades que protegían ante enfermedades y los gastos derivados de la muerte de algún familiar.
El sistema de salud como sistema social
En el presente, para muchos, los servicios de salud siguen divididos en públicos y privados, más una parte de las Obras Sociales que poseen sus propios servicios. Los servicios públicos, destinados a quienes no tienen capacidad de pago y los privados y los de seguridad social, para quienes pueden afrontar el pago (de sus bolsillos o vía su cobertura de seguridad social) por la atención recibida. Esta distinción entre público gratuito y privado pago lleva a que se haya instalado una visión que entiende la atención médica como un bien que puede comprarse en el mercado al igual que cualquier otro servicio o mercancía. Esa forma de entender la salud desde la perspectiva del consumo pierde de vista el hecho que el sistema de salud es también, y por, sobre todo, un sistema social. La particularidad del sistema de salud reside en estar fundado en la confianza y en la solidaridad. Confianza que se expresa en el respeto a quienes ejercen las profesiones de la salud, el cumplimiento de normas y protocolos que organizan y controlan las relaciones sociales que se establecen entre quien brinda atención y quien la recibe. La confianza supone, en el ámbito de la salud, reconocer responsabilidad y confiar en una entidad o persona cuando se está en una situación de vulnerabilidad. En la atención ante la enfermedad se juega ese depósito de confianza en otras y otros que comienzan a decidir sobre la vida y el cuerpo de cada persona y de los conjuntos poblacionales que requieren atención.
Para que exista confianza se requiere una meticulosa construcción de ese vínculo, que abarca desde la relación médica o médico con pacientes a la forma en que la sociedad responde a las indicaciones de autoridades sanitarias. En Argentina, se ha seguido una trayectoria errática en la construcción de esa confianza, fortaleciendo y debilitando la autoridad del Estado sobre los intereses colectivos, públicos. La degradación del Ministerio de Salud a Secretaría, o la discontinuidad de políticas de ampliación de los programas de inmunización que acontecieron muy recientemente son indicadores de una actitud negligente respecto a un proceso que requiere una sostenida construcción de respeto a la norma y a las autoridades que la ejercen. La forma de desempeñar la rectoría en Salud Pública, que comprende a las denominadas Funciones Esenciales de la Salud Pública (3), se da a través del ejercicio de una autoridad reguladora, fiscalizadora y decisora que cuenta con sustento científico en las acciones que emprende y es capaz de producir consenso en el conjunto de la población. Si dispone de la confianza generalizada, mayor será la aceptación a las medidas y regulaciones y menor la necesidad de ejercer un rol punitivo.
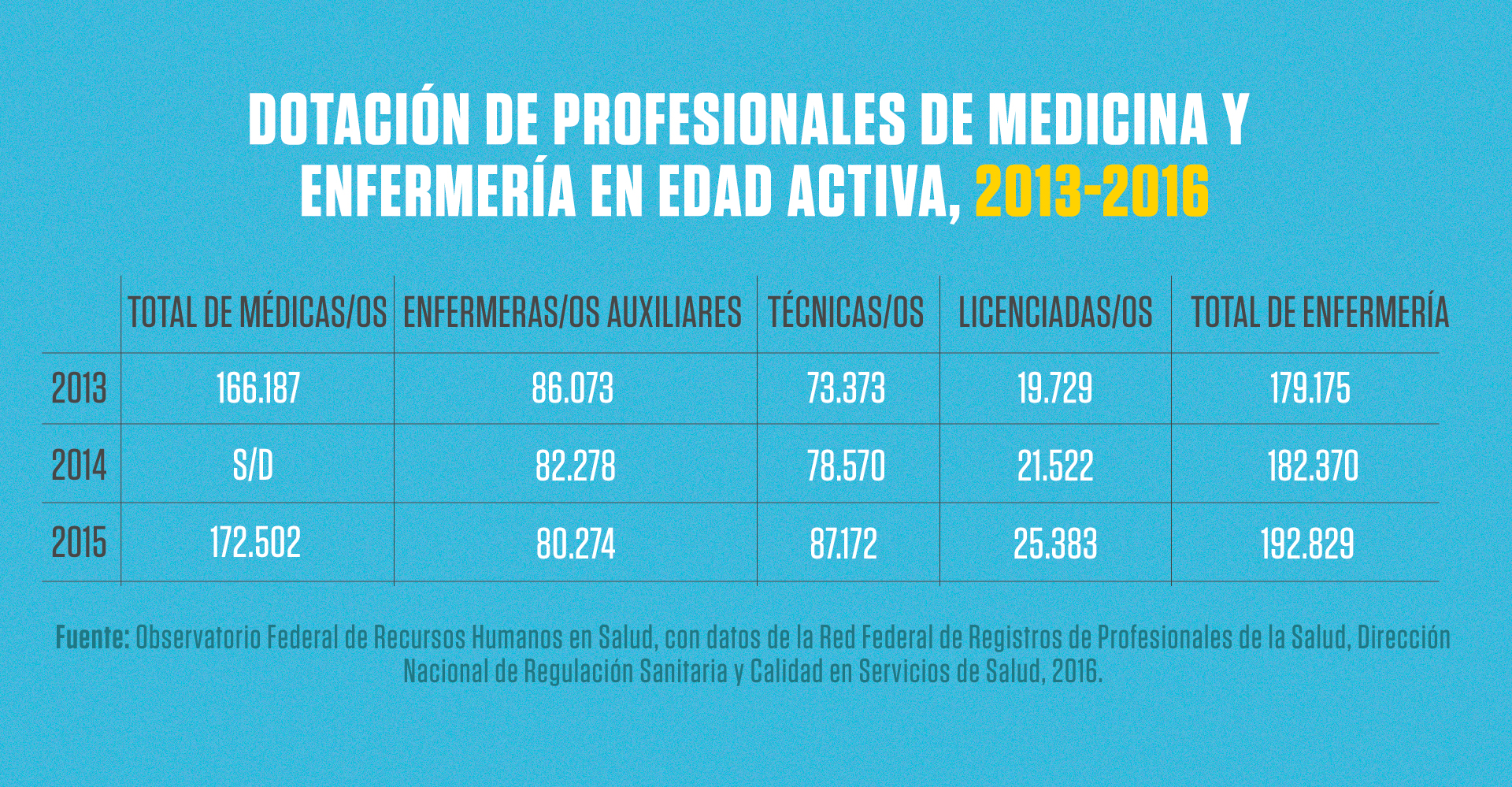
La lucha contra la pandemia se expresa en muy diversos escenarios que comprenden, entre otros, al espacio político donde se analizan y toman las decisiones, al productivo, al comunicacional, al sanitario o al familiar. En esta semana de cuarentena por el Coronavirus la atención ha estado presente en la capacidad de la autoridad política y sanitaria de convencer y hacer cumplir la cuarentena y el aislamiento social obligatorio. En el futuro inmediato la atención pasará a concentrarse en el escenario de la atención a la salud, lo que se expresa en la cantidad y características que tendrá la demanda poblacional sobre los servicios de salud. En ese escenario, los actores centrales serán los trabajadores de salud y su disponibilidad en número, capacidad, calidad y distribución territorial acorde a las necesidades poblacionales. No cabe duda que el país se está preparando para contar con esos recursos y asegurar su disponibilidad. Según datos de 2016 Argentina cuenta con una fuerza de trabajo en salud constituida por cientos de miles de trabajadores, que comprenden desde quienes atienden de manera directa a los pacientes, hasta quienes desempeñan servicios de apoyo diagnóstico, terapéutico, administrativo, transporte, mantenimiento y muchas otras formas de intervención laboral que son imprescindibles para que el sistema funcione y logre resultados satisfactorios. Para tener una idea del volumen de ese conjunto de recursos veamos los datos de disponibilidad de profesionales de la Enfermería y de la Medicina en actividad en años recientes:
Ese conjunto de profesionales se distribuye en todo el territorio nacional, pero con una muy marcada concentración en los grandes centros urbanos de la región central del país, que es donde al mismo tiempo se ubica el mayor número de recursos físicos hospitalarios y de equipamiento. La disponibilidad y las condiciones de trabajo de esos profesionales pasará a ser decisiva en un futuro muy cercano, dado que son de muy difícil reemplazo y capacitación. Los incrementos que se observan en la cantidad de técnicas/os y licenciadas/os en Enfermería provienen de una política de estímulo y becas a la formación en esa profesión y a la creación de una oferta de calidad en varias Universidades públicas del conurbano y del interior del país. Argentina dispone de una tasa de médica/os por habitante de 39,6 cada diez mil habitantes y de 44.2 profesionales de la Enfermería también cada diez mil habitantes. Tasas que si bien son superiores a las de muchos países latinoamericanos han demostrado ser insuficientes en los países donde la pandemia se manifestó inicialmente.
Los próximos meses demandarán que la sociedad proteja a esos trabajadores. La protección se manifiesta en las condiciones de trabajo y también en el respeto y confianza que la población les brinda.
En la sociedad argentina se fueron manifestando construcciones sociales que expresan solidaridad. Las ya mencionadas sociedades de socorros mutuos, los hospitales de comunidad, los sindicatos, las asociaciones barriales, clubes hasta la multiplicidad de organizaciones y movimientos sociales capaces de movilizarse y reclamar en defensa de sus derechos está distribuida en todo el territorio nacional en miles de esas organizaciones (4).
Esa solidaridad acumulada demostró su vitalidad en cuestiones cercanas a la salud como los derechos humanos, la igualdad de género, la denuncia del femicidio, la legalización del aborto voluntario. Si bien no todas las organizaciones sociales comparten los mismos valores expresan en su movilización preocupación y compromiso por cuestiones de interés colectivo.
Qué Salud Pública construir después de superar la pandemia
Argentina se encuentra ante una oportunidad de articular un sistema de salud al cual se le retaceó espacio y relevancia en la agenda política pero que cuenta con una sociedad que aprendió a movilizarse y ser solidaria en torno a cuestiones que considera prioritarias. Esta epidemia coloca al Estado y a la sociedad ante la posibilidad de recuperar el tiempo perdido y edificar una salud pública actualizada con una autoridad estatal reconocida y sustentada en conocimientos científicos, capaz de hacer ciertas las recomendaciones de la Naciones Unidas en los Objetivos para el Desarrollo Sustentable y más específicamente en las de la Organización Panamericana de la Salud/Organización Mundial de la Salud (5), cuando propone priorizar una Salud Pública que se dedique a la promoción de la salud y no solo a la prevención y atención de la enfermedad. Para hacerlo, ese organismo recomienda las siguientes líneas estratégicas que nuestro país ya apoyó en su formulación:
. Fortalecer los entornos saludables clave (entre otros: escuelas, universidades, viviendas, lugares de trabajo, mercados y otros espacios comunes en territorios y comunidades urbanos y rurales).
. Facilitar la participación y el empoderamiento de la comunidad y el compromiso de la sociedad civil.
. Fortalecer la gobernanza y el trabajo intersectorial para mejorar la salud y el bienestar y abordar los determinantes de la salud.
. Fortalecer los sistemas y servicios de salud incorporando un enfoque de promoción sanitaria.
Para hacerlo, Argentina cuenta con una fuerza de trabajo en salud arraigada en la sociedad, que dista de ser una élite económica, social o educativa ya que en su mayoría vive y trabaja dentro de la sociedad junto a la población que atiende. Las medidas que el Estado ha adoptado desde el inicio de la pandeimia reflejan que comprende la importancia de lo que se hace desde los Ministerios de Salud y del conjunto de los servicios, y también entiende que salud se hace desde todas las políticas públicas.
Lo que vaya sucediendo en las próximas semanas y meses va a ser decisivo para la salud de la población y para la construcción de una nueva institucionalidad sanitaria innovadora, capaz de unir la autoridad del Estado, el conocimiento científico con la confianza del conjunto de la sociedad a todos los trabajadores de la salud y de otras áreas que contribuyen a superar esta grave amenaza. La forma como se ha enfrentado desde el inicio esta pandemia en Argentina, permite avisorar que la futura construcción se asentará sobre bases que prioricen la equidad y la solidaridad en un marco de justicia social.
Referencias
[1] Carlos G Malbrán sigue presente al llevar la Administración Nacional de Laboratorios e Institutos de Salud ('ANLIS), su nombre. ANLIS regula y representa la red de laboratorios diagnósticos de referencia ante esta y otras epidemias.
[2] Veronelli Juan C y Veronelli Correch Magali, Los orígenes institucionales de la Salud Pública en la Argentina, OPS, Buenos Aires, 2004
[3] La OPS/OMS definió hace una década la rectoría estatal en materia de salud como la responsabilidad y funcionamiento de la autoridad sanitaria, especialmente de los ministerios nacionales de salud, para desempeñar la conducción de las acciones sectoriales, de regulación y fiscalización de bienes y servicios relacionados con la salud, de aplicación de las funciones esenciales de salud pública, de modulación del financiamiento, de vigilancia del aseguramiento, de supervisión de la compra y de armonización de las condiciones de provisión de servicios, para garantizar el acceso universal y equitativo a la atención a la salud con criterios de calidad. OPS/OMS, 2010, La Salud Pública en las Américas, accesible el 23.03.2020 en https://www.paho.org/hq/dmdocuments/2010/FESP_Salud_Publica_en_las_Americas.pdf
[4] El registro de organizaciones sociales que maneja el Ministerio de Desarrollo Social de la Nación desde 1994 a través del CENOC, identifica mas de 12.000 organizaciones sociales, de las cuales 2.700 manifiestan que Salud es una de sus dos principales actividades.
[5] OPS/OMS; Estrategia y Plan de Acción en el contexto de los Objetivos del Desarrollo Sustentable, disponible el 23.03.2020 en https://www.paho.org/hq/index.php?option=com_docman&view=download&alias=49688-cd57-10-s-promocion-salud&category_slug=cd57-es&Itemid=270&lang=es